(WOF) World Obesity Federation :
La World Obesity Federation considère que l’obésité est un processus de maladie évolutive, chronique et marqué de rechutes, et insiste sur la nécessité d’une action immédiate ainsi que de la prévention et de la maîtrise de cette épidémie mondiale13.
(TOS) The Obesity Society:
Selon The Obesity Society l’obésité devrait être déclarée comme une maladie10.
AACE (American Association of Clinical Endocrinologists):
« [L’obésité] doit être considérée comme étant un trouble chronique qui nécessite essentiellement des soins, du soutien et un suivi perpétuels11.»
AMC (Association médicale canadienne) :
« Il importe que les fournisseurs de soins reconnaissent l’obésité comme une maladie si nous voulons que des mesures de prévention soient mises en place10...»
La reconnaissance de l’obésité en tant que maladie pourrait améliorer la prise en charge globale de l’obésité14.
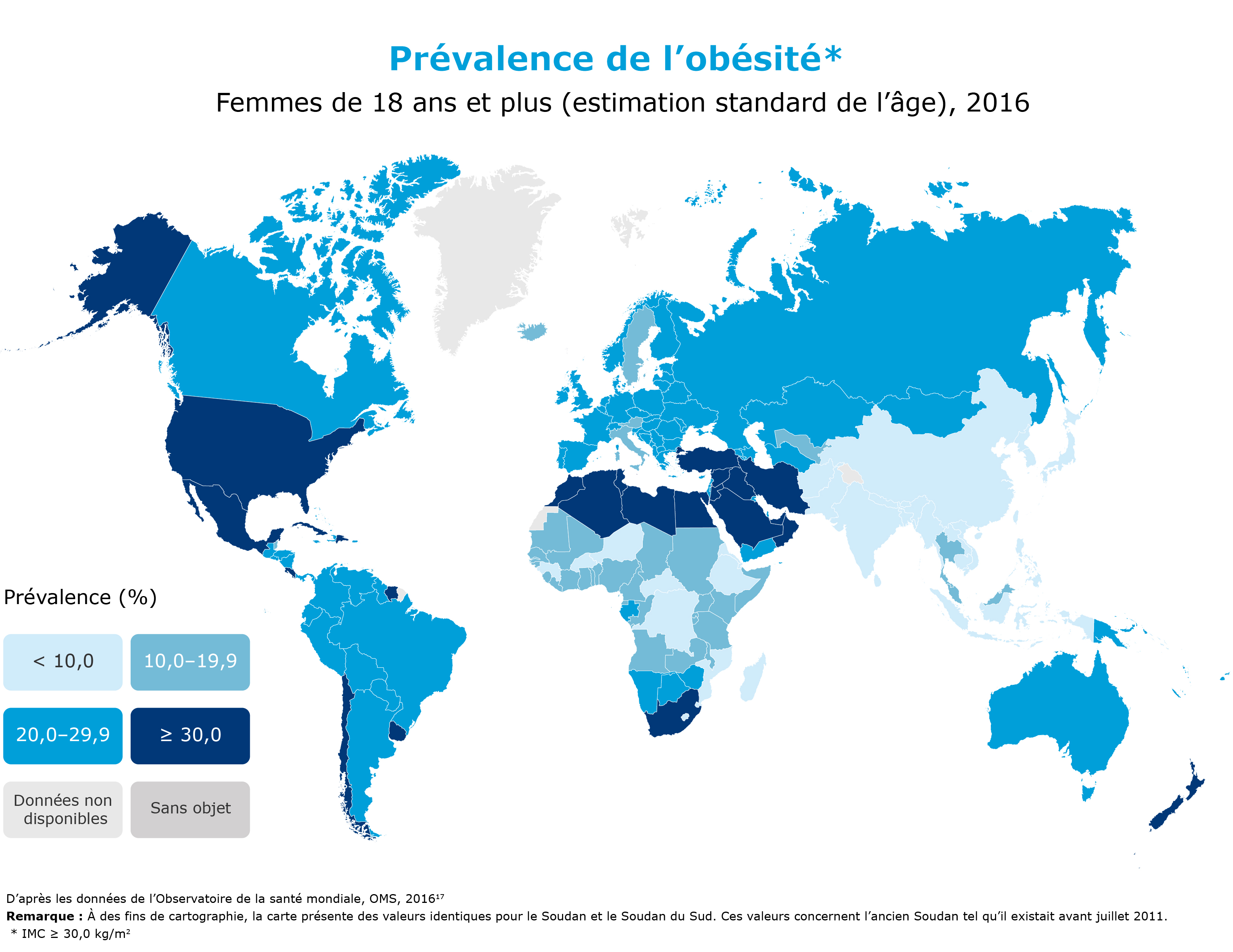
La prévalence mondiale de l’obésité a presque triplé depuis 1975. En 2016, plus de 1,9 milliard d’adultes (18 ans et plus) présentaient un surpoids. Dans la même année, 39 % des adultes âgés de 18 ans et plus étaient aux prises avec un surpoids et 13 % étaient aux prises avec l’obésité16.

Les Canadiens aux prises avec l’apnée obstructive du sommeil sont plus susceptibles d’être atteints de diabète, d’hypertension, de maladie cardiaque ou de troubles de l’humeur27.
L’obésité est aussi responsable des coûts élevés associés aux
affections comorbides29.
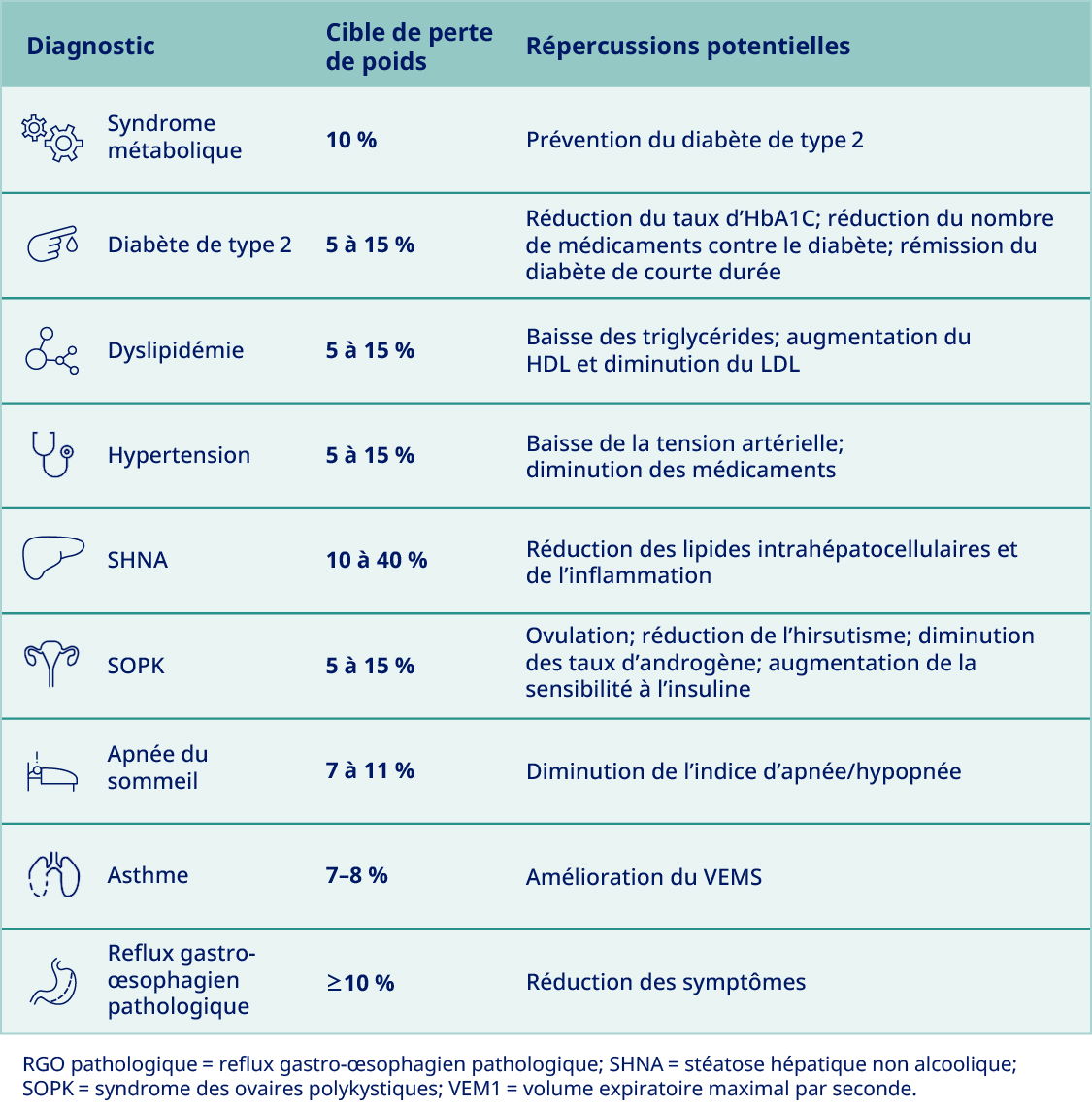
Comment la perte de poids, obtenue avec un traitement comportemental, pourrait-elle avoir des répercussions sur les patients atteints des affections suivantes?
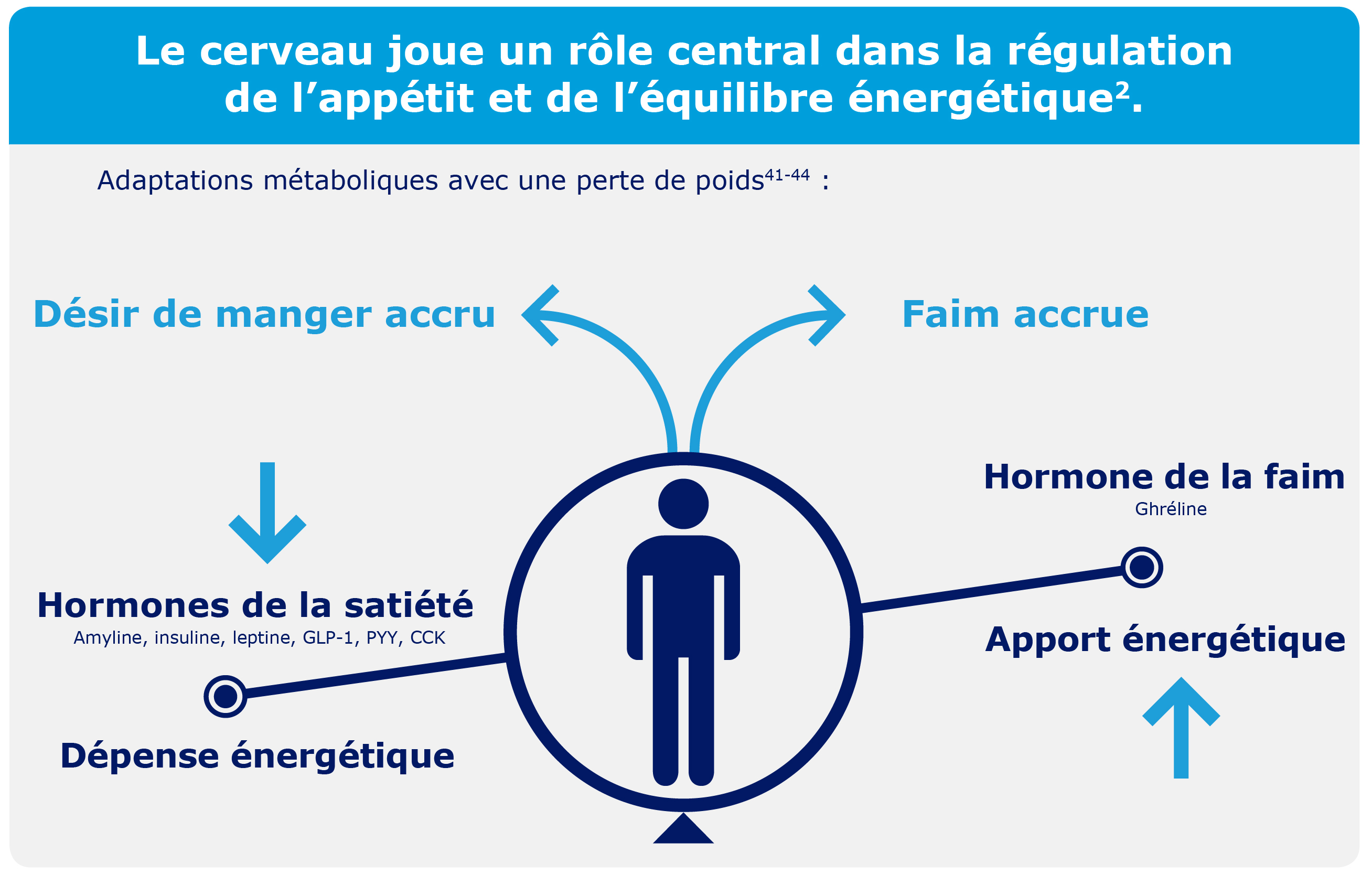
Des scientifiques ont découvert que des réponses physiologiques à la perte de poids déclenchent le regain de poids.
Il a été démontré que la perte de poids chez les personnes ayant une obésité cause des changements dans les hormones de l’appétit qui augmentent la faim et le désir de manger pendant au moins 1 an39.
De multiples hormones, telles que la ghréline, le GLP-1 et la leptine, jouent un rôle important dans la régulation de l’appétit2.
L’étude ACTION (sensibilisation, soins et traitement de la prise en charge de l’obésité) est la première étude pancanadienne à examiner les perceptions, les attitudes et les obstacles perçus à la prise en charge de l’obésité chez les Canadiens atteints d’obésité, les professionnels de la santé (PS) et les employeurs. L’étude a été menée au moyen d’un sondage en ligne entre août et octobre 2017. Les résultats de cette étude mettent en évidence les incompréhensions et les lacunes en matière de communication qui existent entre ces groupes44.
La majorité des 2545 répondants au sondage* étaient d’accord avec l’affirmation selon laquelle « l’obésité est une maladie chronique »44.
74% des personnes atteintes d’obésité ont déclaré penser que l’obésité avait un effet considérable sur la santé globale.
81% des personnes atteintes d’obésité ont convenu qu’il serait bénéfique pour leur santé de perdre 5 à 10% de leur poids corporel.
Certains résultats de l’étude ACTION peuvent être regroupés sous les thèmes suivants 44 :
L’obésité doit être traitée et prise en charge de manière holistique, et en tant que maladie chronique grave11,47.
Interventions comportementales et sur les habitudes de vie:
Pour l’obésité, cela devrait inclure le régime alimentaire, l’exercice et les modifications comportementales47. La thérapie nutritionnelle médicale, l’activité physique et les changements de comportement en matière de santé sont des interventions de première intention chez toutes les personnes ayant un IMC ≥ 25 kg/m2 et elles sont recommandées comme base de tous les plans de prise en charge de l’obésité48-50. Cependant, les interventions comportementales pourraient parfois être insuffisantes pour maintenir la perte de poids et certaines personnes atteintes d’obésité pourraient nécessiter une combinaison de traitements comprenant une pharmacothérapie et/ou une chirurgie bariatrique pour les aider à gérer leur poids9,43,45.
Pharmacothérapie :
Chez les personnes aux prises avec l’obésité, la pharmacothérapie doit être envisagée comme option de traitement visant à diminuer le poids et à améliorer les paramètres métaboliques et/ou de santé lorsque la modification des comportements en matière de santé à elle seule s’est révélée inefficace, insuffisante ou sans bienfait durable45.
Sur la base des recommandations des lignes directrices, la pharmacothérapie peut être utilisée chez les personnes suivantes45 :
Patients ayant un IMC ≥ 30 kg/m2 ou ≥ 27 kg/m2 avec des complications liées à l’adiposité, en association avec une thérapie nutritionnelle médicale, une activité physique et des interventions psychologiques.
Patients atteints de diabète de type 2 et ayant un IMC > 27 kg/m2 pour la perte de poids et la maîtrise glycémique, en combinaison avec des changements de comportement en matière de santé.
Patients présentant un prédiabète et un surpoids ou atteints d’obésité (IMC > 27 kg/m2) pour retarder ou prévenir le diabète de type 2, en association avec des changements de comportement en matière de santé.
Chirurgie bariatrique :
La chirurgie bariatrique est une intervention de prise en charge de l’obésité qui est recommandée chez les personnes suivantes51 :
Patients de plus de 18 ans ayant un IMC de 35 kg/m², qui présentent au moins une complication majeure liée à l’obésité.
Patients ayant un IMC entre 30 et 34,9 kg/m² qui ont été réfractaires aux tentatives non chirurgicales de perte de poids et qui présentent des complications liées à l’obésité, en particulier le diabète de type 2.
Patients ayant un IMC ≥ 40 kg/m², indépendamment de la présence de complications liées à l’obésité.
La chirurgie bariatrique nécessite une surveillance médicale à vie et un traitement des carences nutritionnelles potentielles à long terme51,52.